 Salud
Salud
Año y medio de pandemia, varios tipos de vacunas desarrolladas con eficacia y seguridad… Y, pese a todo, siguen muriendo personas, porque aún no hemos frenado la transmisión.
Año y medio de pandemia, varios tipos de vacunas desarrolladas con eficacia y seguridad, un porcentaje altísimo de población vacunada… Y, pese a todo, van ya más de cuatro millones de muertos en el mundo y esto no se acaba.
¿Por qué? La razón fundamental por la que la pesadilla continúa radica en un hecho clave: no se ha frenado la transmisión.
Con independencia de que este virus surgió ya con muchas papeletas para ser difícil de erradicar, son tres las circunstancias que concurren en esta pandemia que suponen serios problemas para atajarla. Dos de ellos tienen solución, aunque requieren de voluntad, medios y una eficaz dirección de las medidas de control por parte de los que más saben (que, por desgracia, no suelen coincidir con los que más poder tienen).
El tercero constituye la verdadera amenaza.
La vacunación avanza muy lentamente. En este aspecto, no es suficiente la valoración de los datos aportados por los países occidentales. El virus no entiende de fronteras ni de rentas per capita y son muchísimos los países en donde la vacunación es testimonial (por no decir inexistente). Hay que recordar que estamos ante una pandemia que afecta a todo el planeta. Si se frena su avance por una parte pero se expande por otras, poco se consigue de una manera global.
¿Cómo solucionamos este primer problema? Implementando las medidas necesarias para la producción industrial de vacunas, procurando que su distribución y administración se haga de una forma homogénea por todo el planeta y dando prioridad biosanitaria a la vacunación masiva.
Las vacunas actualmente aprobadas y comercializadas nos protegen de una manera muy eficaz contra la COVID-19, es decir, contra los efectos derivados de la infección por SARS-CoV-2. Sin embargo no nos protegen del contagio al 100%.
¿Qué significa esto? Pues que podemos contraer el virus a pesar de estar vacunados y, aunque no enfermemos gravemente, continuaremos siendo vectores de transmisión.
A ese respecto, se espera con impaciencia la comercialización de una de las vacunas españolas que el Centro Nacional de Biotecnología (CNB-CSIC) espera sacar para principios del año próximo.
A diferencia de las vacunas aprobadas hasta el momento, la que saldrá de las manos (y los cerebros) del equipo capitaneado por el Dr. Luis Enjuanes, del CSIC, tendrá la ventaja de ser administrada por vía nasal, esto es, combatirá al virus desde las propias vías respiratorias, interceptando su camino natural de entrada. Además, aportará una segunda virtud biotecnológica aún más esperanzadora: al tratarse de una molécula derivada del propio ARN del SARS-CoV-2 (lo que se denomina un replicón), será autoamplificable. Dicho de otra forma, la dosis de vacuna (de ARN) que se administrará a cada persona podrá multiplicarse hasta 5 000 veces dentro del propio organismo. De esta manera, los que reciban esta vacuna disfrutarán de una inmunidad de tipo esterilizante, es decir, no solo no enfermarán, sino que no se infectarán ni, lo que es más trascendente a nivel pandémico, tampoco transmitirán el virus.
Mientras llega esta vacuna, ¿cómo solucionamos este segundo problema?
Pues manteniendo las medidas de seguridad a pesar de estar vacunados, escuchando a los científicos y, por qué no decirlo, ignorando a los políticos que anteponen el rédito electoral de una noticia no suficientemente contrastada al interés biosanitario de la población.
En un artículo que acaba de publicar la OMS, encontramos la mejor información actualizada para conocer las medidas de salud pública más aconsejables en los diferentes escenarios.
El virus, como toda entidad biológica, está sometido a la acción de los agentes mutagénicos y, consecuentemente, evoluciona generando nuevas variantes.
Al respecto, es importante aclarar que tendemos (muy erróneamente) a considerar que toda variante novedosa es más infectiva, más virulenta (es decir, con más capacidad de generar patologías) y más contagiosa que las anteriores. Eso es radicalmente falso. Los virus, especialmente los del grupo del SARS-CoV-2, son especialmente negligentes a la hora de hacer copias de su material genético o, lo que es lo mismo, mutan muchísimo.
Sin embargo, la inmensa mayoría de estas mutaciones o bien acaban siendo letales para el propio virus o bien no suponen un peligro adicional para nuestra especie. El problema radica en que, al estar el virus tan extraordinariamente diseminado y tener una tasa de replicación tan alta, las posibilidades de que entre la inmensidad de variantes que se generan haya una especialmente peligrosa para nuestra especie se multiplican exponencialmente.
Las últimas variantes genómicas aparecidas del SARS-CoV-2 las actualizó el ECDC (European Centre for Disease Prevention and Control). Las agrupó en cuatro categorías:
La aparición continua de variantes supone dos tipos de problemas muy diferentes y muy preocupantes:
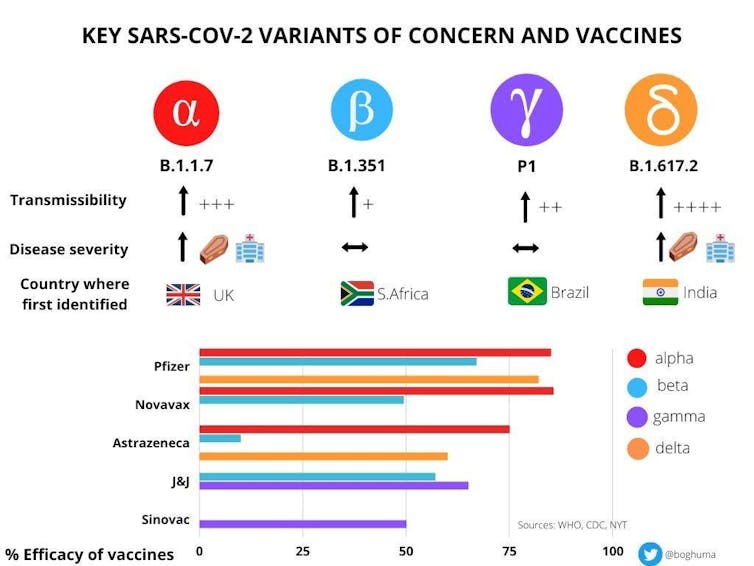
En cualquier caso, es fundamental tener una idea de cómo está cambiando el virus porque, como afirma Massimo Palmarini, director del Medical Research Council–University of Glasgow Centre for Virus Research, la integración de los datos epidemiológicos con los experimentales obtenidos en los laboratorios será clave para poder predecir lo que hará el virus y poder adelantarnos a sus acciones.
Mientras tanto, tendremos que acostumbrarnos a estar un poco como Bill Murray en Atrapado en el tiempo, aunque sustituyendo esa monada de marmotita por este espantoso y cansino virus.
A. Victoria de Andrés Fernández, Profesora Titular en el Departamento de Biología Animal, Universidad de Málaga
Este artículo fue publicado originalmente en The Conversation. Lea el original.